
Les douleurs éprouvées par de nombreuses femmes pendant des rapports sexuels peuvent d'être d'origine physique et/ou psychologique (illustration).
Un document enrichi de témoignages de femmes atteintes
Nikki Lee, gynécologue au St Thomas'Hospital (Londres) et ses collaborateurs ont élaboré un document de formation à destination des médecins généralistes sur le diagnostic et la prise en charge des dyspareunies.
Ce document, publié dans le British Medical Journal (BMJ) le 19 juin 2018, a bénéficié du témoignage écrit de deux femmes atteintes. Il a également été relu par une femme souffrant de dyspareunies chroniques.
Un problème fréquent mais souvent "mal compris", alors qu'il touche de 7 à 10 % des femmes en fonction de leur âge
La dyspareunie (douleur persistante ou récurrente lors d'une tentative de rapport sexuel ou lors d'une pénétration effective) affecterait autour de 7,5 % des femmes sexuellement actives âgées de 16 à 74 ans, selon Michel KL et al. (enquête réalisée auprès de 8 869 femmes de 16 à 74 ans).
Ces douleurs, fréquente mais souvent mal comprises, voire "négligées" alors qu'elles causent du stress et des souffrances "substantielles", sont plus fréquentes chez les femmes âgées de 55 à 64 ans (10,4 %) et celles âgées de 16 à 24 ans (9,5 %), toujours selon l'étude de Michel KL et al..
Une errance diagnostique fréquente et une approche souvent trop spécialisée d'emblée
Les femmes affectées par ces douleurs peuvent avoir vu plusieurs médecins avant qu'un diagnostic soit posé. De plus, les gynécologues n'ont pas forcément une approche globale, "holistique" de ce problème, alors que les causes physiques peuvent s'intriquer avec des difficultés psychologiques, "psychosexuelles", affectant la femme et/ou son partenaire.
Les auteurs de ce document de formation préconisent donc une approche tout d'abord non spécialiste, par un médecin généraliste donc, ce qui permet d'élaborer ensuite une approche personnalisée.
De quelle manière les femmes concernées parlent-elles de ces douleurs à leur médecin ?
Tout dépend du "confort" de la relation avec le médecin :
- si elles sont à l'aise avec leur médecin, les femmes éprouvant ces douleurs peuvent demander de l'aide à leur médecin pour "des difficultés sexuelles", évoquant d'emblée les douleurs pendant les rapports sexuels.
- d'autres, moins à l'aise avec leur médecin, peuvent attendre le règlement de la consultation pour parler de leur insatisfaction au sujet de leur contraception (prétexte "couverture"). Elles peuvent aussi exprimer une partie du problème seulement (parler d'une cause physique, mais ne pas évoquer des aspects psychologiques)
Selon un témoignage d'une patiente reprise dans le document, des médecins évitent aussi de creuser ce sujet, qui "semble les effrayer", même lorsqu'une plainte est verbalisée et répétée.
Comment évaluer la dyspareunie d'une femme affectée ?
Le but est de définir le problème sexuel, d'identifier une cause physique éventuelle et de recueillir des informations psychologiques, "psychosexuelles". Une cause psychosexuelle peut être primaire ou secondaire à une cause physique, s'intriquant avec cette dernière.
Il faut donc tout d'abord caractériser les symptômes :
- avoir une approche empathique, sans jugement bien sûr, avec des questions ouvertes "est la clef", préconisent les auteurs. Ne pas poser trop de questions mais observer le langage corporel, tout en encourageant la personne à parler librement ;
- clarifier ce que veut dire la femme par "douleurs sexuelles", afin de tenter de déterminer si une composante psychosexuelle est associée. Par exemple "tout ce que je vois lorsque mon mari m'approche, c'est le docteur qui a procédé à mon accouchement, donc c'est peut-être mon accouchement qui a provoqué ces douleurs ?" [alors que c'est plutôt les conséquences psychologiques de son déroulement)
- déterminer le mode d'apparition des symptômes : début brutal (évoquant une cause psychosexuelle déclenchée par un événement récent) ou progressif (évoquant plutôt une cause physique) ?
- explorer les sentiments ressentis au sujet de cette douleur même si une cause physique est clairement identifiée ;
- le contexte psychologique et social est également important à évaluer, afin de chercher des sentiments "non résolus" de colère, peur, deuil, d'une enfance difficile, de difficultés dans le couple, etc. ;
- les antécédents gynéco-obstétriques sont aussi à rechercher.
Exemples de questions pouvant être posées :
- à quel moment ressentez-vous ces douleurs (avant ou après la pénétration, à l'entrée du vagin ou profondément ?)
- décrivez-moi à quel endroit vous ressentez ces douleurs ? Une douleur profonde fera pointer du doigt la région supra-pubienne, voire lombaire
- A quel moment pensez-vous que cela a commencé ?
- Est-ce qu'il se produit autre chose lorsque cette douleur survient (recherche d'un facteur associé favorisant) ?
- Est-ce vous ressentez d'autres symptômes, comme des brûlures, des démangeaisons, une impression de "pesanteur" ?
- Avez-vous déjà eu une infection sexuellement transmissible ?
- Est-ce que vos règles sont particulièrement douloureuses ?
- Comment décrieriez-vous votre relation de couple ?
- Votre partenaire éprouve-t-il des difficultés sexuelles ?
Evoquer une cause psychosexuelle
C'est l'interrogatoire qui permet d'évoquer une telle cause, du moment que la consultation est "ouverte".
L'approche "LOFTI" peut être utilisée :
- Listening (écouter) : chercher les non-dits, les silences, évaluer les réponses aux questions, leur style
- Observing (observer) : des rendez-vous fréquemment annulés, ou à l'inverse une lettre d'un autre médecin très pressante.
- Feelings (sentiments) : faire attention à ses propres réactions face aux déclarations de la patiente.
- Thinking (réfléchir) : pourquoi cette femme a-t-elle consulté maintenant ? Comment en est-elle arrivée à consulter, qu'est-ce qui la motive ?
- Interpréting (interpréter) : avoir une vue d'ensemble, en déterminant si la femme a élaboré des mécanismes de défense occultant une partie du problème (déni, régression, détachement, dissociation pouvant évoquer un historique d'abus sexuels, etc.), si elle est anxieuse, si elle a peur (larmes, colère).
Quel examen physique ?
L'examen physique est logiquement important :
- Rechercher et exclure une masse abdominale ou pelvienne par la palpation abdominale
- Inspection vaginale, pas toujours nécessaire et uniquement possible si la femme se sent à l'aise avec le médecin : recherche sur la vulve d'un éventuel érythème, fissures, suintements, candidose, dermatite, lésions herpétiques (ulcérations) ; cicatrice d'une éventuelle épisiotomie ; miicrofissures postérieures pouvant signer une dermatite ; lichen scléreux vulvaire (incluant une dépigmentation locale) ; atrophie vaginale (hypopigmentation, tissus peu élastiques ou muqueuses brillantes).
- Examen au spéculum, "avec plein de lubrifiant" : ne pas le faire si la patiente souffre d'une vulvodynie (inconfort vulvaire chronique, le plus souvent à type de brûlure, sans lésion visible pertinente et sans maladie neurologique cliniquement identifiable) ou d'une dermatite de la vulve, ou en cas de cause psychosexuelle évidente. Si la femme demande un petit spéculum, demandez-lui pourquoi (perception d'avoir un petit vagin, ce qui peut altérer ses rapports sexuels). Les auteurs font remarquer que les patientes souffrant de douleurs (hors rapports sexuels) ou de vaginisme (contraction musculaire prolongée ou récurrente des muscles du plancher pelvien qui entourent l'ouverture du vagin. Cette action réflexe, involontaire et incontrôlable, empêche de façon persistante toute pénétration vaginale désirée) préfèrent l'insérer elles-mêmes. En cas d'écoulement anormal, faire un prélèvement. Un frottis peut aussi être réalisé s'il n'a pas été effectué depuis plus de 3 ans.
- Toucher vaginal, avec les mêmes réserves : cela peut révéler des nodules endométriaux (septum rectovaginal , cul-de-sac de Douglas). Des anomalies anatomiques du vagin, du col ou de l'utérus peuvent être repérées, ainsi qu'une cloison vaginale anormale.
En cas d'examen physique normal, il faut "résister à l'envie de rassurer la patiente", car celle-ci ressent bien des douleurs qu'il faut donc continuer à explorer.
Quels examens complémentaires ?
Les auteurs notent à plusieurs reprises dans ce document l'importance de doser la ferritine sanguine (5 % des femmes avec une dermatite vulvaire ou un prurit sont associés à un déficit en fer)
Autres examens à considérer en fonction du contexte :
- En cas d'écoulements vaginaux, effectuer un prélèvement avec des recherches incluant celles de gonocoques et de chlamydia ;
- Biopsies d'éventuelles lésions cutanées ;
- échographie transvaginale en cas de suspicion de pathologie pelvienne ;
- IRM pelvienne en cas de masse découverte à l'échographie ;
- coelioscopie pour exclure ou traiter des lésions d'endométriose.
Les causes physiques de dyspareunies superficielles ou profondes
Douleur superficielle
- avant la ménopause : candidose récidivante, herpès, vaginisme, dermatite vulvaire, postnatal (en particulier chez les femmes qui allaitent), abcès ou kyste d'une glande de Bartholin ;
- péri-ou post-ménopause : atrophie vulvovaginale, dermatose (lichen), vaginisme (primaire ou secondaire), dermatite vulvaire (évaluer aussi la continence urinaire).
- Moins fréquemment : iatrogénie (post-césarienne, traumatisme périnéal, radiothérapie, mutilations sexuelles féminines), cause neurologiques (douleur neuropathique, maladie neurologique), anomalies de la structure du vagin (cloison, cicatrices…), tumeur (vaginale ou vulvaire).
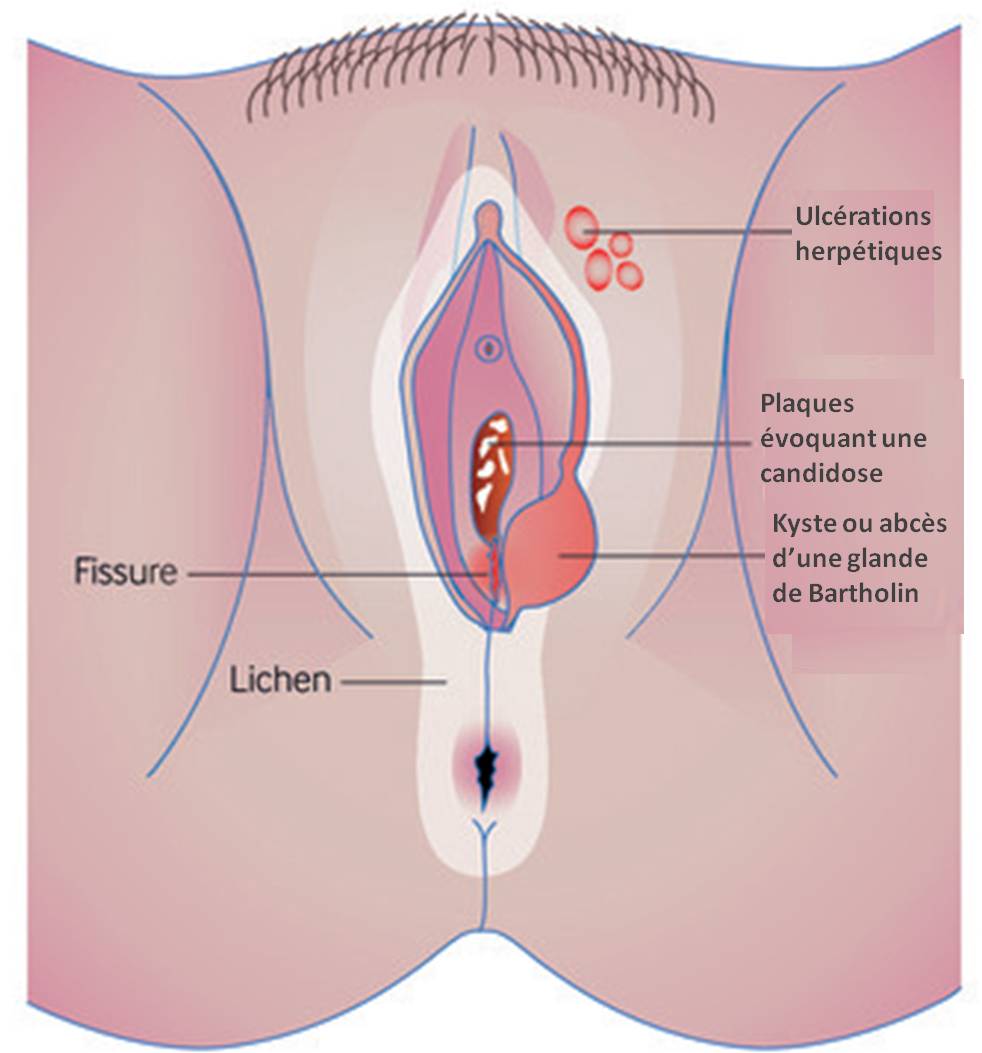
Douleur profonde : endométriose (signe cardinal !), pathologie des annexes ou du pelvis (kystes, fibromes, tumeurs), maladie inflammatoire pelvienne, iatrogénie (raccourcissement ou rétrécissement vaginal, post-radiothérapie, mutilations sexuelles féminines), douleur pelvienne chronique, dysfonction du plancher pelvien (mécanique, anatomique, rétroversion de l'utérus, prolapsus), congestion pelvienne (douleur post-coïtale), cause non gynécologique (syndrome de l'intestin irritable, maladie inflammatoire chronique de l'intestin, infection urinaire).
Quelle prise en charge ?
Elle varie considérablement en fonction de la cause, des consultations antérieures ou investigations, en sus des facteurs individuels.
Déjà, cela peut prendre plusieurs consultations pour bien comprendre le problème, en particulier en cas de composante psychologique. Les patientes et leurs émotions compréhensibles peuvent nécessiter une approche progressive (interrogatoire puis examen physique, examens complémentaires éventuels, propositions de traitements..).
D'une manière générale, les auteurs insistent sur les retards fréquents au diagnostic de causes physiques superficielles au niveau de la vulve, en particulier parce ces douleurs sont très souvent tues par les femmes affectées, et parce que de nombreuses femmes atteintes n'ont pas inspecté leur appareil génital "depuis des années".
Ils soulignent l'utilité du massage périnéal, avec une huile inerte (comme l'huile de coco), ce qui peut refamiliariser certaines femmes avec leur vulve et, en cas de vaginisme ou de vulvodynie, soulager les douleurs.
Ils insistent aussi sur les risques de l'utilisation, pour l'hygiène intime, de substances non inertes, allergisantes ou irritantes (savon, gel douche, lingettes). Ils recommandent des protections en coton, non parfumées, non teintes et une lessive non parfumée.
Pour réduire la douleur à la pénétration, un lubrifiant diminuant la sensibilité, avec du menthol ou de la lidocaïne et à base d'eau, peut être utile.
Ensuite le traitement dépend de la cause identifiée et de ses facteurs favorisants, par exemple un traitement hormonal (oestrogènes) en cas d'atrophie vaginale (avec une information juste sur le rapport bénéfices - risques), ou l'utilisation de dermocorticoïdes en cas de dermatite vulvaire, ou une administration de fer per os en cas de carence identifiée.
En cas de vulvodynie, une approche multidisciplinaire est préconisée.
En cas de cause identifiée uniquement psychosexuelle, un recours à un spécialiste peut aussi être envisagé,avec une consultation longue, une exploration du timing des douleurs, une tentative de résolution des problèmes sous-jacents, etc.
En savoir plus :
Le document à l'origine de cet article (accès payant) :
Lee NMW et al., Dyspareunia, BMJ, juin 2018
L'étude de prévalence réalisée auprès de plus de 8 800 femmes
Michel KR et al., Painful sex (dyspareunia) in women: prevalence and associated factors in a British population probability survey, BJOG, janvier 2017
Sources
Pour recevoir gratuitement toute l’actualité par mail Je m'abonne !

 8 minutes
8 minutes 3 commentaires
3 commentaires 





Commentaires
Cliquez ici pour revenir à l'accueil.